Cáncer de cuello uterino: las muertes prevenibles

La infección por el virus del papiloma humano es la causante de la mayoría de casos de cáncer de cuello uterino, pero no es una sentencia si se previene, detecta y trata a tiempo. El problema es que el sistema de salud ha fallado en el proceso.
Fecha: 2024-01-17
Por: Beatriz Valdés Correa
Ilustración: Wil Huertas Casallas @uuily
Cáncer de cuello uterino: las muertes prevenibles
La infección por el virus del papiloma humano es la causante de la mayoría de casos de cáncer de cuello uterino, pero no es una sentencia si se previene, detecta y trata a tiempo. El problema es que el sistema de salud ha fallado en el proceso.
Fecha: 2024-01-17
Por: BEATRIZ VALDÉS CORREA
Ilustración: Wil Huertas Casallas @uuily
Lea la parte 1 de este reportaje aquí: parte 1
“NO ME QUIERO MORIR”
Escribió Claudia Dulce en un cuaderno en diciembre de 2021. Tenía 28 años, un trabajo que la hacía feliz y una pareja estable.
Tras dos años de pandemia, en los que no asistió a sus controles regulares de salud, Claudia volvió a realizarse una citología. El resultado fue: “células escamosas atípicas de significado indeterminado”. Por tal motivo le ordenaron realizarse una prueba de ADN-VPH, un examen especializado que detecta la presencia del virus del papiloma humano y determina cuál o cuáles de las más de 200 cepas existentes infectó el cuello uterino o cérvix de la mujer.
“Me acuerdo perfectamente de cuando recibí el resultado”, dice. Estaba en un desayuno en la Cámara de Comercio. Revisó en su celular el mensaje de correo electrónico con los resultados. Encontró la palabra “positivo” dos veces. Positivo para el tipo 16 de VPH y positivo para “otros VPH de alto riesgo”. Los tipos 16 y 18 son los causantes del 70 % de los casos de cáncer de cuello uterino.
“En ese momento me entró una angustia horrible, se me aguaron los ojos, me quedé ahí y no sabía qué hacer”, recuerda con todos los detalles. Por la angustia y la confusión, salió antes de la reunión, lloró todo el viaje en taxi hasta su trabajo mientras hablaba con su hermana, y luego buscó en Google.
Hasta antes de la búsqueda en internet, Claudia sabía “sobre la inyección que le pusieron a las niñas en la costa, que todas terminaron desmayadas, pero no sabía si tenía algo adentro, si me iba a salir un herpes, si era como el VIH… solo pensé que era muy grave”. A eso se sumó que los resultados de la búsqueda en línea le arrojaron la palabra cáncer. “Yo le tengo un miedo absurdo a cualquier clase de cáncer. Pensé: me voy a morir. Punto”. Y al llegar a casa, llorando, escribió en el cuaderno: “ME VOY A MORIR. NO ME QUIERO MORIR”.
El largo tiempo en el que se puede prevenir el cáncer
En 1976, el científico alemán Harald zur Hausen lanzó una hipótesis: el papilomavirus podría ser el causante del cáncer de cuello uterino. El médico identificó los primeros tipos de este virus y observó que estaba presente en las pacientes cuyos cérvix habían cambiado a nivel celular, hasta desarrollar cáncer.
A mediados de los años ochenta, la médica y científica colombiana, Nubia Muñoz Calero, se propuso demostrar la relación causal entre el VPH y el cáncer de cuello uterino, pues la sola presencia del virus no demostraba que era el causante del cáncer. Bajo la tutoría de Muñoz, desde la Agencia Internacional de Investigación sobre Cáncer (IARC, por sus siglas en inglés), equipos en distintos países, incluyendo a Colombia, estudiaron e hicieron seguimiento a cientos de mujeres, para concluir lo que hoy sabemos: el virus del papiloma humano es la causa principal del cáncer de cuello uterino.
Colombia fue uno de los países que se comprometió con la investigación sobre el virus a través de un estudio llamado la Cohorte Bogotá, que comenzó en 1993. “Con este estudio Colombia conoce bien cuáles son los virus del papiloma humano que circulan en nuestro país, cuáles son los que se eliminan rápidamente, cuáles son los que persisten y generan enfermedad”, explica Lina Trujillo, ginecóloga oncóloga y subdirectora de Atención Médica y Docencia del Instituto Nacional de Cancerología (INC), quien se vinculó al instituto en el año 2000.
En los años siguientes, en el país se hicieron pruebas de las vacunas, se aprobaron y en 2012 se incluyeron en el Programa Ampliado de Inmunizaciones y se empezaron a aplicar a niñas, primero de 9 años escolarizadas, y luego hasta los 17 años, incluso a quienes estaban por fuera del sistema educativo. Además, en 2011 se incluyeron las pruebas de identificación del virus (ADN-VPH) en el Plan Obligatorio de Salud.
Todos estos esfuerzos han estado encaminados a una sola cosa: erradicar el cáncer de cuello uterino. La estrategia parte de una realidad preocupante: las mujeres siguen muriendo por esta enfermedad prevenible. En Colombia 4.472 mujeres fueron diagnosticadas con cáncer de cuello uterino en 2020, una cifra que situó a esta enfermedad como el tercer tipo de cáncer más frecuente, ese año, entre las mujeres, solo superado por el cáncer de mamá y el cáncer colorrectal. Ese mismo año, 2.490 mujeres murieron por esta causa, ubicando al cáncer de cérvix en cuarto lugar de mortalidad entre mujeres, según las cifras del Observatorio Global del Cáncer (Globocan).
Los datos de los dos años siguientes no los tiene Globocan, y los reportados por entidades como la Cuenta de Alto Costo (CAC) del gobierno colombiano distan de los de 2020. Aún así, el reporte de la CAC muestra un aumento de casos: de 2.050 casos nuevos en 2021 se pasó a 2.587 en 2022. Cifras como estas circulan en las comunicaciones institucionales y campañas de prevención.
Y eso fue lo que encontró Claudia en Internet. En enero de 2022, cuando por fin consiguió una cita médica, supo que tenía una lesión precancerosa y la angustia que marcó su navidad y año nuevo se incrementó. Desde que Claudia recibió resultados anormales en su citología hasta que le detectaron la lesión precancerosa pasaron tres meses, aún teniendo un plan de medicina prepagada. Tras ese diagnóstico decidió no continuar en el sistema de salud público, sino pagar un profesional privado que la interviniera. En febrero le realizaron una conización, que es la extracción de la porción lesionada del cuello uterino. Entonces pudo respirar. Claudia no supo cuánto tiempo estuvo el virus en su cuerpo o cuánto tardó en desarrollar el precáncer. En cualquier caso, la detección temprana impidió que llegara a desarrollar la enfermedad que tanto la asustaba.
Esto sucede porque el VPH es lento. La sola infección no causa cáncer. La enfermedad se desarrolla porque el virus persiste, porque el cuerpo no logra deshacerse de él. Según la doctora Lina Trujillo, el VPH podría estar durante al menos diez años en un organismo para que llegue a ocasionar cáncer. Es decir, el sistema de salud tiene mucho tiempo para detectarlo, hacer seguimiento y realizar las intervenciones necesarias antes de que efectivamente se desarrolle cáncer. Lamentablemente, el sistema ha estado fallando y no ha logrado prevenir más muertes.
Los avances insuficientes en la prevención
En 2012 el Estado colombiano planteó seis metas para combatir y eliminar el cáncer de cuello uterino. En el Plan Decenal para el Control del Cáncer quedó consignado, por ejemplo, que en 2013 deberían iniciar “la tamización para cáncer de cuello uterino con pruebas del virus del papiloma humano (VPH) con intervalo de cada 5 años, para así lograr cobertura del 80 % de la población objeto (mujeres de 30 a 65 años)”. Es decir, debía realizar la prueba de detección del VPH a las mujeres en mayor riesgo para ubicar a quienes necesitan seguimiento o tratamiento, y así prevenir el desarrollo del cáncer. Esta meta tenía como fecha final el año 2021, cuando se cumplían los diez años de este plan.
Un planteamiento así requería que las Entidades Promotoras de Salud (EPS) tuvieran un plan para llegar a esta población y realizar este examen. Sin embargo, esto no pasó. “Vamos en 4 %”, afirma la doctora Trujillo.
La razón de la falla es que en este plan no se establecieron metas expresadas en porcentajes anuales para las EPS. Solo seis años después se estableció una.
Natalia Castrillón Valencia, médica e investigadora experta en salud pública del cáncer, explica que el Plan de Beneficios en Salud para los años 2019, 2020 y 2021 planteó que las Empresas Administradoras de Planes de Beneficio (EAPB), debían tamizar al 1,5% de sus afiliadas, entre 30 y 65 años, con pruebas de ADN-VPH. Esta cifra aumentaría hasta alcanzar un 4,8% al final de 2021. La doctora Castrillón explica que se esperaba que la resolución 2809 del 2022 incrementara el porcentaje de cobertura exigido para los siguientes años, pero no ocurrió.
Sin embargo, un año después, el 29 de diciembre de 2023, el Ministerio de Salud emitió la resolución 2364, en la que amplía drásticamente la cobertura que deben alcanzar las EAPB: en 2024 deberán tamizar con pruebas de ADN-VPH al 65% de sus afiliadas, entre 30 y 65 años, según el esquema definido por el ministerio. Para la doctora Castrillón “con este ajuste ahora se ve factible lograr los resultados en salud a los cuales se acogió Colombia, y que van de la mano con la estrategia planteada por la Organización Mundial de la Salud 90-70-90”.
La estrategia de la OMS, que adoptó Colombia, plantea que para 2030 el 90 % de las niñas deben haberse vacunado antes de cumplir 15 años; el 70 % de mujeres deben haber sido tamizadas con una prueba de alta precisión antes de 35 y una vez más antes de los 45 años; y el 90 % de las mujeres diagnosticadas con cáncer cervicouterino deben recibir tratamiento.
Si bien la nueva resolución es un gran avance, porque amplía los porcentajes de tamizaje, otros factores han retrasado al país en el cumplimiento de estas metas.
El ejemplo más claro es el de la vacunación. La vacuna Gardasil 4, que protege contra las cepas 16, 18, 6 y 11 (causantes de la mayoría de casos de cáncer de cuello uterino y de verrugas genitales), se empezó a aplicar a niñas de 9 años en Colombia en agosto de 2012, y luego se extendió a niñas de hasta 17 años, pues son las edades en las que la mayoría no han estado en contacto con el virus, lo que aumenta la efectividad de la sustancia. En 2013, en el país se aplicaron alrededor de dos millones de dosis de la vacuna, una cifra que representó una cobertura superior al 94 % de la población objeto.
Sin embargo, al año siguiente ocurrió el evento que recuerda Claudia Dulce: a principios del año un grupo de niñas de colegio de El Carmen de Bolívar, cuyo número fue aumentando, se empezó a desmayar, a presentar síntomas inespecíficos y a acudir a los centros de salud. Tenían en común que les habían aplicado la vacuna el año anterior. En octubre, cuando el tema llegó a la televisión, en toda Colombia se extendió la idea de que las vacunas contra el VPH eran inseguras y causaban enfermedades en las niñas. Como resultado, ese año se aplicaron apenas 344.637 dosis. El porcentaje de cobertura de aplicación de la segunda dosis (en ese momento se manejaba un esquema de tres dosis) cayó del 72 al 27 %.
El Estado fue lento en dar explicaciones sobre lo que sucedió en El Carmen de Bolívar. “Fueron 517 personas quejándose… el uno dolor de cabeza, la otra de dificultad para respirar, la otra de diarrea, la otra de dolor de abdomen… El Instituto Nacional de Salud después de hacer el estudio de brote, arranca un estudio de Casos y Controles y básicamente los dos estudios lo que concluyen es que las niñas no tuvieron algo que pueda atribuirse a un evento de la vacuna de lado del biológico de la inyección, sino algo que se llamó una enfermedad psicógena masiva (cuando personas de un grupo empiezan a sentirse enfermas o presentar síntomas, pero no hay una causa médica o física que lo explique) a una intervención en salud”, explica la doctora Lina Trujillo. Este resultado fue rechazado por padres y líderes del municipio.
Para ella, que incluso estuvo en Bolívar cuando recién empezaban a socializar la posibilidad de aplicar la vacuna, hubo varias cosas que no salieron bien en el proceso: imposición de la vacuna, poca presencia estatal y poca información y pedagogía sobre los beneficios del fármaco a largo plazo. Como consecuencia, la cobertura en vacunación cayó estrepitosamente. En 2017 solo el 3,4 % de las niñas (12.433) que debían tener la segunda dosis se la aplicaron, y solo el 16,1 % se aplicó la primera dosis (58.479).
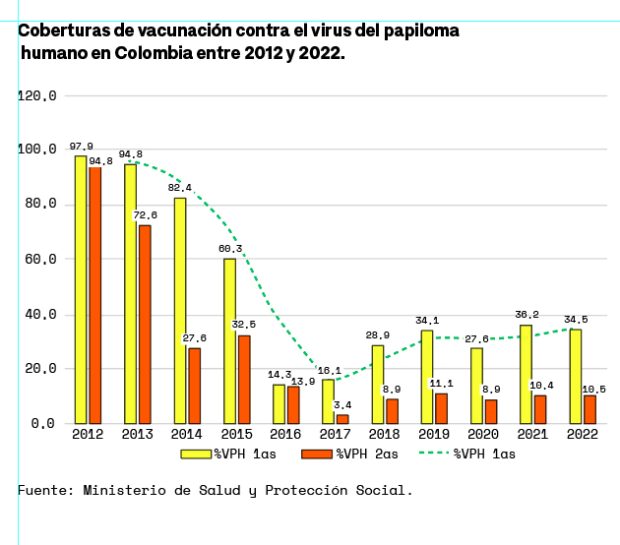
La recuperación de la cobertura de vacunación ha sido lenta, y lo peor es que aún no podremos ver los resultados de este avance médico, pues las mujeres que ahora y en los próximos cinco años podrían enfermar de cáncer de cuello uterino no fueron vacunadas. Además, hoy la vacuna Gardasil 9 (que protege contra nueve cepas) cuesta alrededor de 500 mil pesos para las mujeres de 18 a 45 años, que quieran aplicársela. Esto, sumado al tamizaje desordenado, significó un escenario de avances insuficientes en la protección de las mujeres contra el cáncer de cuello uterino en los últimos diez años.
Nuevos pasos para mejorar el pronóstico
El Ministerio de Salud de Colombia ha empezado a enderezar el rumbo. A partir de septiembre de 2023, tomó dos decisiones: vacunar a niños de 9 a 17 años y ajustar el esquema de vacunación a una única dosis, pues hay evidencia de que tiene buenos efectos en la prevención. Además, junto al Ministerio de Educación se debe poner en marcha un plan de educación y sensibilización sobre el virus, como quedó consignado en el Plan de Choque para el Control del Cáncer.
En cuanto al tamizaje y al monitoreo, la doctora Natalia Castrillón piensa que es necesario “implementar un programa de tamizaje organizado de base poblacional que difiere diametralmente de un programa de tamizaje oportunista, que es lo que tenemos en Colombia”. Lo explica así: “En un programa de tamizaje organizado de base poblacional hay un sistema en el cual todas las mujeres del rango etario son invitadas de manera individual, sin importar su régimen de salud o si se encuentran afiliadas o no a alguna EAPB, a que acudan a un examen en pro de su salud. El lenguaje es importante porque uno no quiere ir a hacerse un examen que le va a decir que tiene cáncer, eso suele generar rechazo y temor y además es equivocado: una prueba de VPH positiva o una citología vaginal alterada no es sinónimo de Cáncer”. Luego, con las mujeres que tengan una prueba positiva, se daría el manejo indicado por el Ministerio de Salud en cada caso. Además, con el nuevo porcentaje de cobertura, el reto también es que las mujeres de entre 30 y 65 años acudan a realizarse el examen.
Por lo pronto, la doctora Castrillón celebra que el INC esté empezando pilotos de autotoma de muestras en áreas rurales. Esto apunta a cerrar las brechas de acceso a la salud y mejorar la detección temprana, sobre todo para mujeres rurales, afro e indígenas que viven en zonas alejadas a las que difícilmente llega un médico general, y mucho menos un profesional en ginecología.
Por otro lado, las mujeres también han empezado a reclamar más información y diálogo, no solo con profesionales de la salud, sino también con otros sectores de la sociedad. Hablar es un paso clave. “En la medida en que el receptor (sobre todo pacientes) decida apropiar la información e implementarla en su grupo, va a ser más fácil que esto tenga algún tipo de impacto. ¿Qué necesitamos? Que la escuche la población general y los que toman decisiones: papás, maestros, alcaldes…”, afirma la doctora Lina Trujillo. Pasó con el cáncer de mama, pasó con el VIH. Y cambia no solo el lenguaje, el prejuicio y la aproximación, sino incluso el abordaje médico.
Hablar y comprender el virus, y despojarse del prejuicio, puede ayudar a que cambie la escena de una mujer que sale del consultorio con un diagnóstico de cáncer de cuello uterino y decide guardar silencio por miedo a ser juzgada. “Si a la señora le hacen un test de VPH no tiene cómo manejarlo. Nadie le ha enseñado, nadie le ha explicado, pero hay un ruido social gigantesco en torno a la causalidad y a la culpabilidad. Y luego viene la otra parte: ¿de dónde lo cogió? Como si uno fuera en un carrito de supermercado y lo tomara, como si fuera a voluntad”, explica. “¿Cómo llega esa mujer a la casa? ¿Cuál solidaridad va a tener de su pareja? Difícil. ¿Cuál solidaridad va a tener de sus pares o de su núcleo familiar? Ninguna”, se pregunta la doctora Trujillo. Pero si se enseña, a lo mejor la mujer cuenta y encuentra apoyo.
*Este nombre fue cambiado para proteger la privacidad de la fuente.








